循环系统评估
| 疾病 | 评估要点 | METs水平 |
|---|---|---|
| 冠心病 | 日常活动是否诱发心绞痛,是否有心肌梗死病史 | ≥7 METs: 低风险 |
| 心力衰竭 | NYHA分级,是否能爬楼梯,日常活动耐力 | ≤4 METs: 高风险 |
| 心律失常 | 是否有症状,心率控制情况,是否使用抗凝治疗 | 根据心功能评估 |
| 高血压 | 血压控制情况,是否有靶器官损害 | 通常不直接影响,但需控制 |

图1: 循环系统疾病风险评估参考图表
积极管理第三产程
胎儿前肩娩出后给予催产素10U或5-10U IV,控制性脐带牵引及胎盘娩出后子宫按摩。
若积极管理后估计失血量≥500ml,出血迅速、心率增快、血压下降、产妇有低血压症状,即启动复苏、探查及治疗,对失血量进行持续定量监测。
复苏措施
- 寻求帮助
- 进行双手子宫按摩
- 启动产后出血管理预案
- 将20U缩宫素加入1L生理盐水,10min内输注500ml,后250ml/h
- 建立两路大口径静脉通路
- 面罩吸氧,监测血压、脉搏及尿量
4T处理原则
- Tone(宫缩乏力): 催产素、卡前列素、麦角新碱
- Trauma(产道损伤): 缝合裂伤、引流血肿、探查子宫
- Tissue(组织残留): 检查胎盘、探查子宫、手取剥离胎盘
- Thrombin(凝血异常): 观察凝血情况,输注血浆或血小板
美国妇产科医师学会将产后早期出血定义为失血量≥1000ml或更多,同时伴有低血容量的症状和体征
累计失血量500-999ml,就应加强监测和根据临床指征采取干预措施
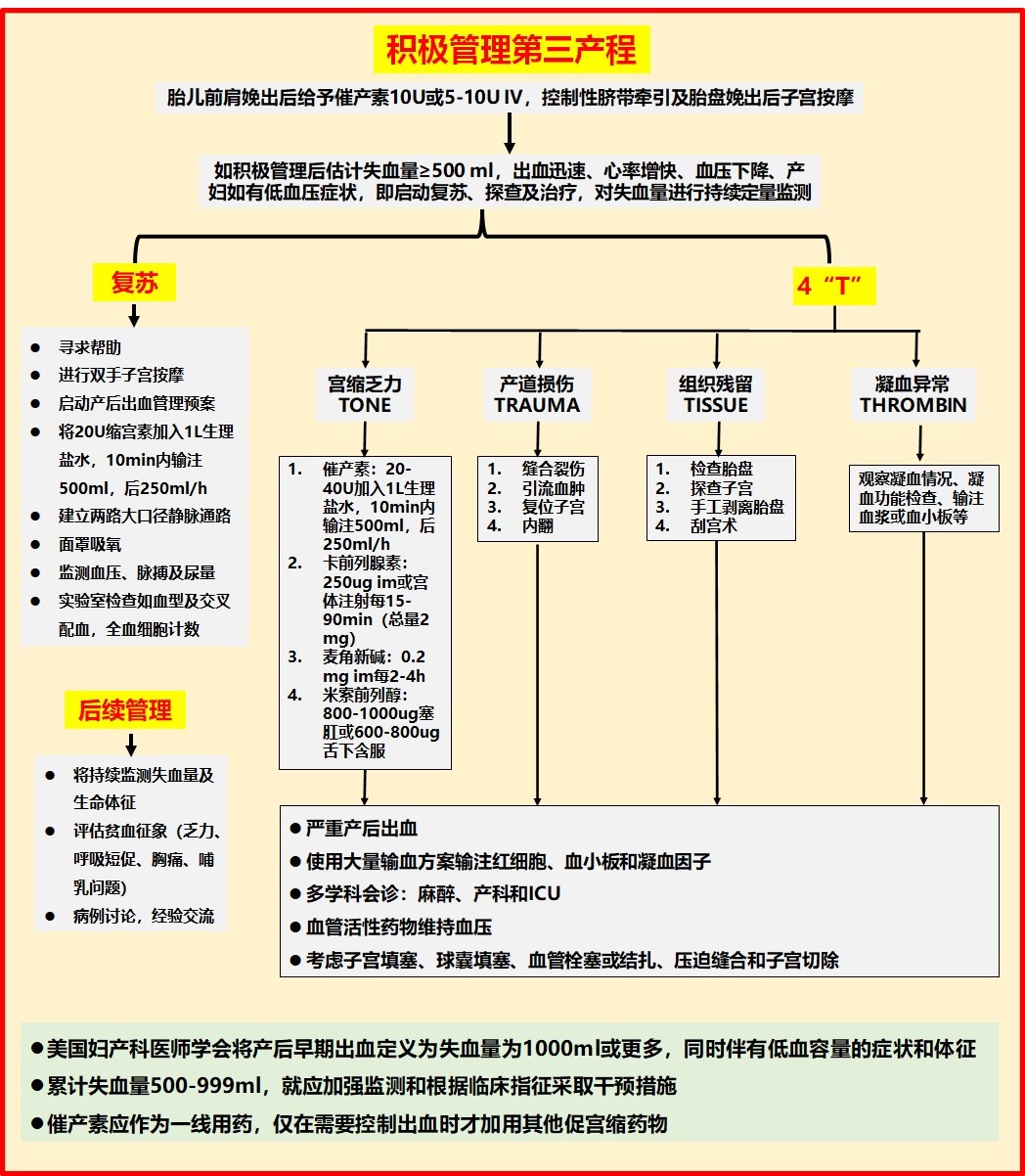
图3: 产科第三产程管理流程图
产科大出血输血方案
推荐的产科大出血启动大输血方案的指征:
- 2小时内可能将替换≥50%血容量;
- 短期内(1-2小时)已输注≥4单位红细胞但出血尚未控制;
- 出血尚未控制且收缩压<90mmHg、心率>120次/分。
| 产科大输血方案 | ||||
|---|---|---|---|---|
| 轮次 | PRBCs | FFP | 血小板 | 冷沉淀 |
| 第一轮 | 6U | 6U | 6U | 10U |
| 第二轮 | 6U | 6U | 6U | 10U |
| 第三轮 | 氨甲环酸1g静脉滴注(10分钟内) | |||
注:在美国,每1U的PRBCs是从400ml全血中提取(2:1:1方案)
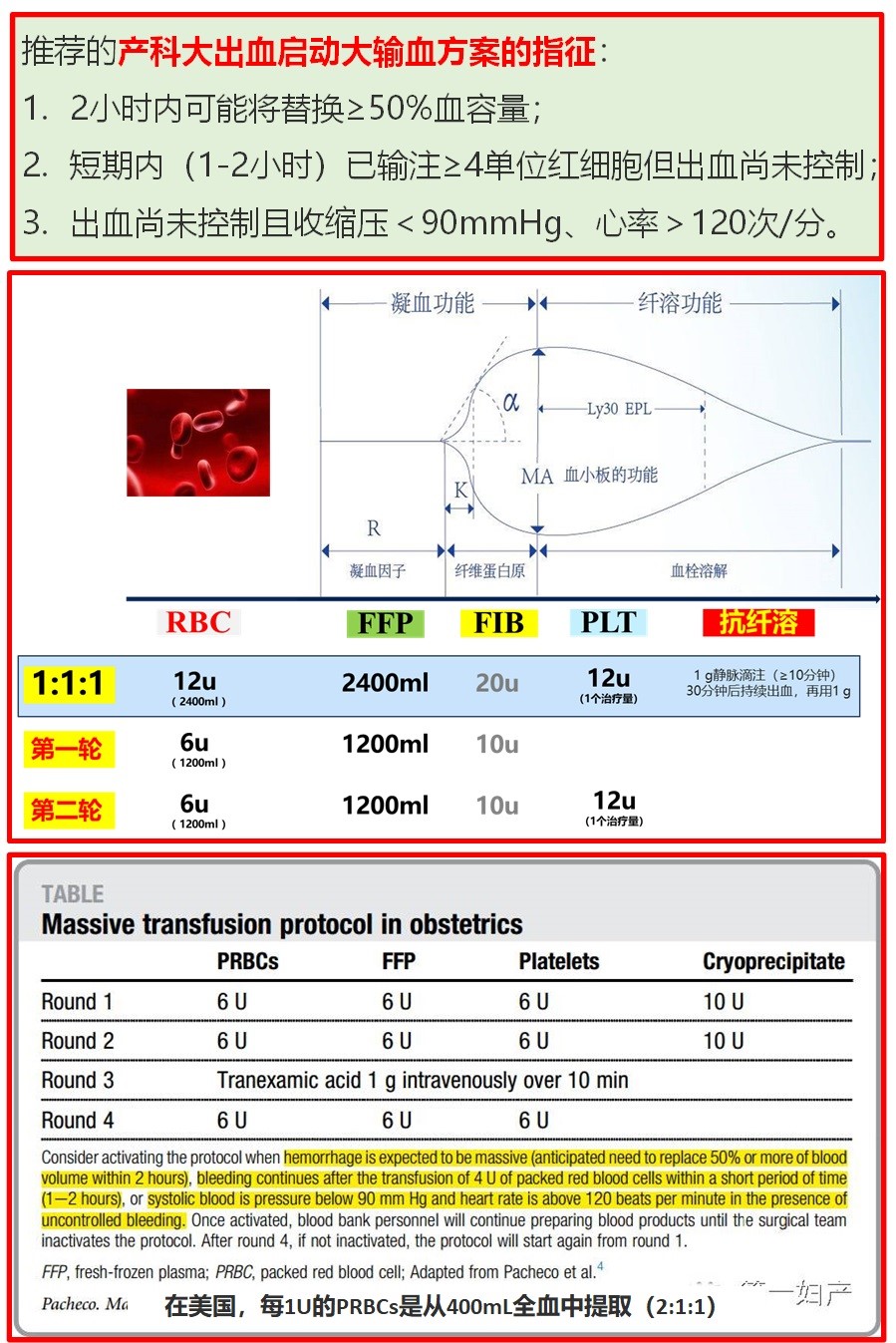
图2: 产科大出血输血方案参考图表
超声引导下T5椎旁阻滞操作指南
术前准备
- 患者体位:侧卧位
- 使用设备:超声仪
- 使用探头:选择高频探头
- 目标深度:设定深度4-6cm
- 准备物品:0.4%罗哌卡因10-20ml,消毒物品,无菌超声套,耦合剂,生理盐水5ml,2%利多卡因,标记笔等
操作步骤(以T5椎旁阻滞为例)
1
寻找T5棘突
体表定位T5椎体棘突,做好标记
2
超声探头垂直正交后正中线
mark点向外,识别棘突、椎板等解剖结构
3
向外侧移动探头约5cm
调整探头mark点稍向足侧旋转寻找"山水征"(横突为山,胸膜为水)
4
进针操作
从mark点处进针,进针角度约45度,针尖距山水交界0.5cm停止前进
5
注入局麻药
可见胸膜被局麻药压向深面,类似退潮,称为"退潮征"
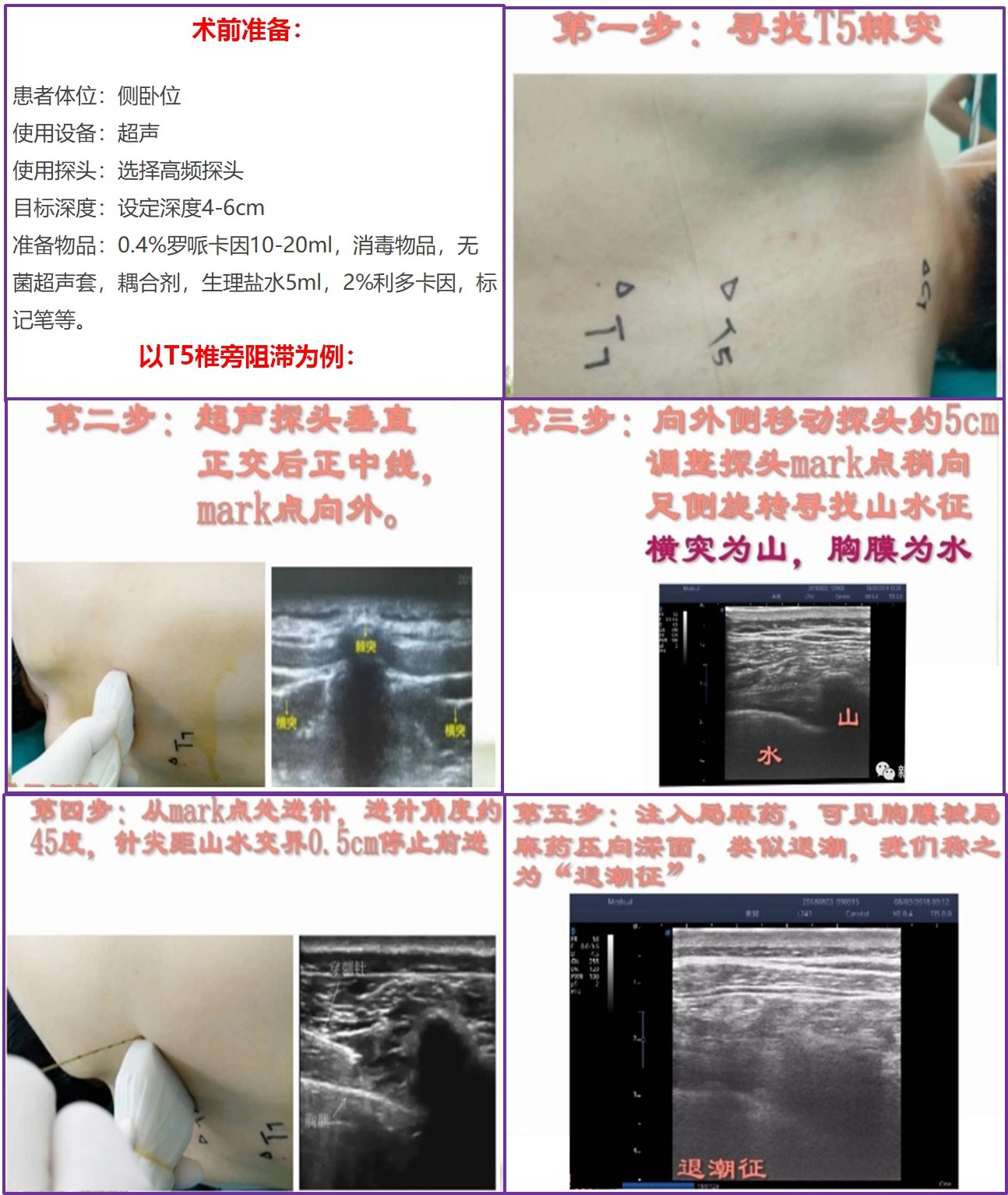
图4: 超声引导下T5椎旁阻滞操作步骤示意图
创伤性颅脑损伤(TBI)麻醉管理
关键概念
- 库欣反应(Cushing):颅内压急剧增高时,血压升高(全身血管加压反应)、心率和脉搏缓慢、呼吸节律紊乱及体温升高等生命体征变化
- 颅内压增高三主征:头痛(最常见原因)、呕吐、视神经乳头水肿(重要客观体征之一)
术前评估
- Glasgow昏迷评分(GCS):轻度13-14分,中度9-12分,重度3-8分
- 是否合并多器官系统损伤,有无颅内出血或/和腹腔内出血
- 低血压(收缩压<90mmHg)是TBI早期低血压,将恶化神经系统预后
- 所有脑外伤患者都应被认为"饱胃",约10%患者合并颈椎损伤
术中麻醉管理要点
- 麻醉选择:首选全凭静脉(TIVA)麻醉,避免使用高浓度吸入麻醉药
- 颅内高压控制:适当过度通气、甘露醇(0.25-1g/kg)、限制液体负荷、头高位30°
- 呼吸管理:维持PaCO₂ 33.5-37.5mmHg,避免过度通气(PaCO₂<25mmHg)
- 循环管理:维持脑灌注压(CPP)在50-70mmHg,收缩压>90mmHg
- 液体管理:使用等张晶体液或胶体液,避免含糖液体

图5: 创伤性颅脑损伤(TBI)麻醉管理要点图表
核心要点总结
1. 控制颅内压,改善脑灌注和脑血流,预防继发性脑损害
2. 快速正确评估,选择合适的麻醉药物和方式,全面严格管理循环、呼吸、代谢和体温等